O ESPERMATOZOIDE E O ESPERMOGRAMA
O ESPERMATOZOIDE E O ESPERMOGRAMA
O espermatozoide:
O espermatozoide e o óvulo são células muito particulares. São as únicas haploides (23 cromossomos, sendo um deles X ou Y). A união dos gametas recomporá o número cromossômico, formando um novo ser diploide (46 cromossomos, sendo XX na mulher ou XY no homem).
A espermatogênese é um processo no qual ocorre a formação dos espermatozoides. Tem duração de cerca de 64-74 dias, portanto, após algum tratamento, só veremos resultados no espermograma cerca de três meses depois. A espermatogênese ocorre nos túbulos seminíferos dos testículos e divide-se em quatro fases: Multiplicação, Crescimento, Maturação e Diferenciação ou Espermiogênese (Figura 3-3).
FIGURA 3-3. ESPERMATOGÊNESE
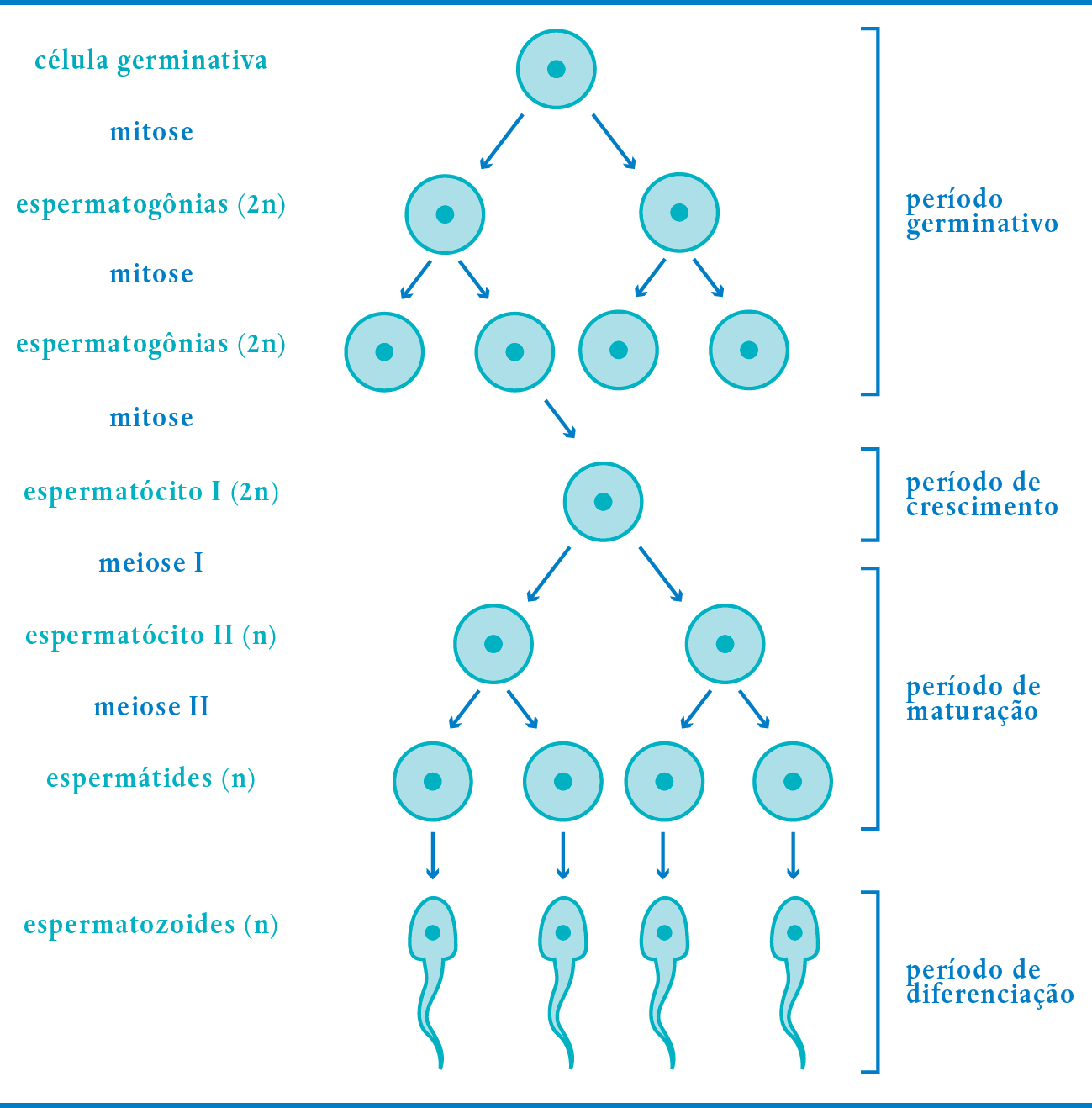
Período germinativo (Multiplicação): as células primordiais dos testículos (espermatogônias) diploides, localizadas na periferia dos tubos seminíferos, multiplicam-se por mitoses sucessivas, aumentando de número e garantindo a sua contínua substituição. Esse processo se inicia na vida intrauterina, intensifica-se na puberdade e se mantém por toda a vida.
Crescimento: algumas espermatogônias sofrem o processo de crescimento pelo qual aumentam ligeiramente de volume, dando origem aos espermatócitos primários (ou espermatócitos I), também diploides.
Maturação: corresponde ao período de ocorrência da meiose. Depois da primeira divisão meiótica, cada espermatócito I origina dois espermatócitos secundários (ou espermatócitos II). Como resultam da primeira divisão da meiose, já são haploides, mas com os cromossomos duplicados. Com a ocorrência da segunda divisão meiótica, os dois espermatócitos de segunda ordem originam quatro células haploides (espermátides).
Espermiogênese (ou Diferenciação): é o processo em que as espermátides se transformam em espermatozoides, perdendo quase todo o citoplasma. As vesículas do complexo de Golgi fundem-se, formando o acrossomo, localizado na extremidade anterior dos espermatozoides. O acrossomo contém enzimas que perfuram as membranas do óvulo, na fecundação. Os centríolos migram para a região imediatamente posterior ao núcleo da espermátide e participam da formação do flagelo, estrutura responsável pela movimentação dos espermatozoides. Grande quantidade de mitocôndrias, responsáveis pela respiração celular e pela produção de ATP, concentra-se na região entre a cabeça e o flagelo, conhecida como peça intermediária (Figura 3-4).
FIGURA 3-4. ESPERMATOZOIDE
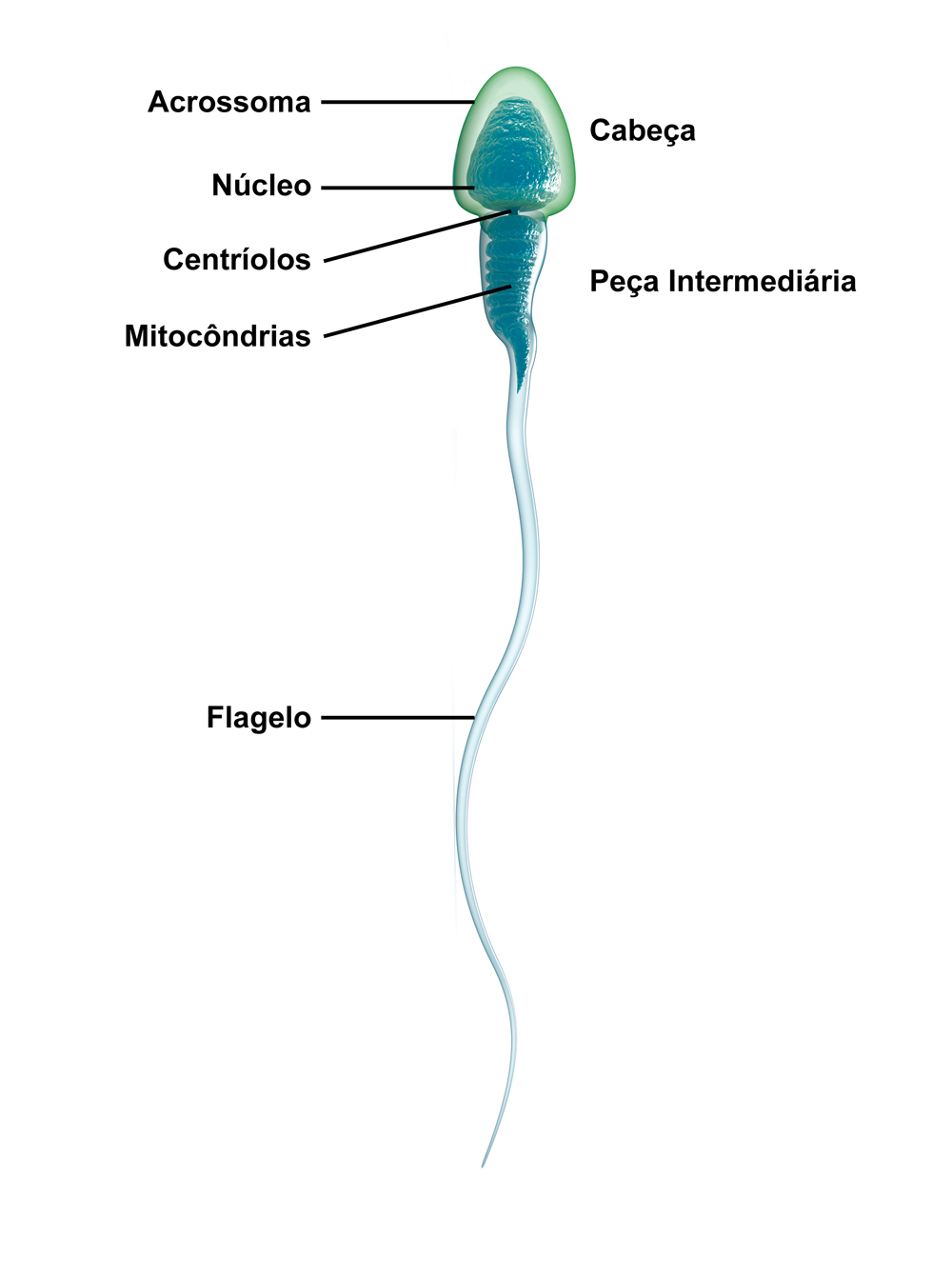
Para que o espermatozoide fertilize um óvulo, ele precisa de uma série de propriedades: formato adequado (oval), movimentos direcionados, reconhecer e aderir ao óvulo e, posteriormente, penetrar no seu interior para fertilizá-lo. É fácil entender que o potencial de fertilização depende da integração de todas essas propriedades, que contribuem para sua competência.
Espermograma: avaliação mínima do homem
O espermograma é o exame inicial, o mais importante e o principal parâmetro para avaliar a fertilidade masculina, embora não seja o único, nem definitivo. Muitos homens o consideram constrangedor, principalmente quando num laboratório comum de análises clínicas são convocados em voz alta pelas enfermeiras, na frente de outras pessoas, para se dirigirem à sala de coleta do sêmen. Muitos ainda se sentem indignados por considerarem que este exame estará avaliando a sua sexualidade, masculinidade ou potência sexual. Deixe sempre claro que isso não tem nada a ver, pois este exame é tão habitual quanto outros, e isso é uma rotina no laboratório. Mesmo assim, para alguns, a coleta do material pode ser uma situação embaraçosa, que gera ansiedade e nervosismo e, por isso, muitas vezes, pode haver uma repercussão negativa nos resultados. Mesmo porque, ainda que em condições ideais, os resultados podem ser variáveis, hora melhor, hora pior. Por isso, nem sempre um único exame garante a conclusão do resultado, sendo necessária em alguns casos a repetição por mais uma ou duas vezes, em intervalos de pelo menos 15 dias. É importante que o médico ginecologista oriente o casal na escolha de um laboratório de excelência, que siga todas as recomendações internacionais para a análise do sêmen. Caso contrário, o exame poderá ser incompleto e inconclusivo e repercutirá negativamente na avaliação do casal.
O sêmen é obtido por masturbação após dois ou três dias de abstinência sexual. Períodos inferiores a um dia ou superiores a cinco não são recomendados.
O Espermograma normal:
os principais parâmetros do espermograma são a concentração, a motilidade, a vitalidade e a morfologia (formato do espermatozoide). São levados também em consideração o volume, a acidez e a existência de infecções. A concentração deve ser superior a 20 milhões. A motilidade analisa quatro tipos de movimentos divididos em quatro grupos, nomeados de A, B, C e D.
O Grupo A (progressão linear rápida) é considerado o melhor por ter a maior chance de fertilizar o óvulo, e deve estar presente na proporção de 25% da concentração total. O Grupo B (progressão linear lenta) é também considerado bom, e deve estar em uma proporção que, somada à do tipo A, totalize 32%. O Grupo C (motilidade não progressiva) tem menor chance de fertilização mas, ainda assim, tem chance. São considerados “espermatozoides móveis” o somatório dos grupos A, B e C (A+B+C), que devem totalizar 40%. O Grupo D é totalmente imóvel e incapaz de fertilizar o óvulo.
A morfologia (Figura 3-5) é avaliada pelos critérios da OMS (Organização Mundial da Saúde) ou de Kruger (morfologia estrita de Kruger).
FIGURA 3-5. MORFOLOGIA DO ESPERMATOZOIDE
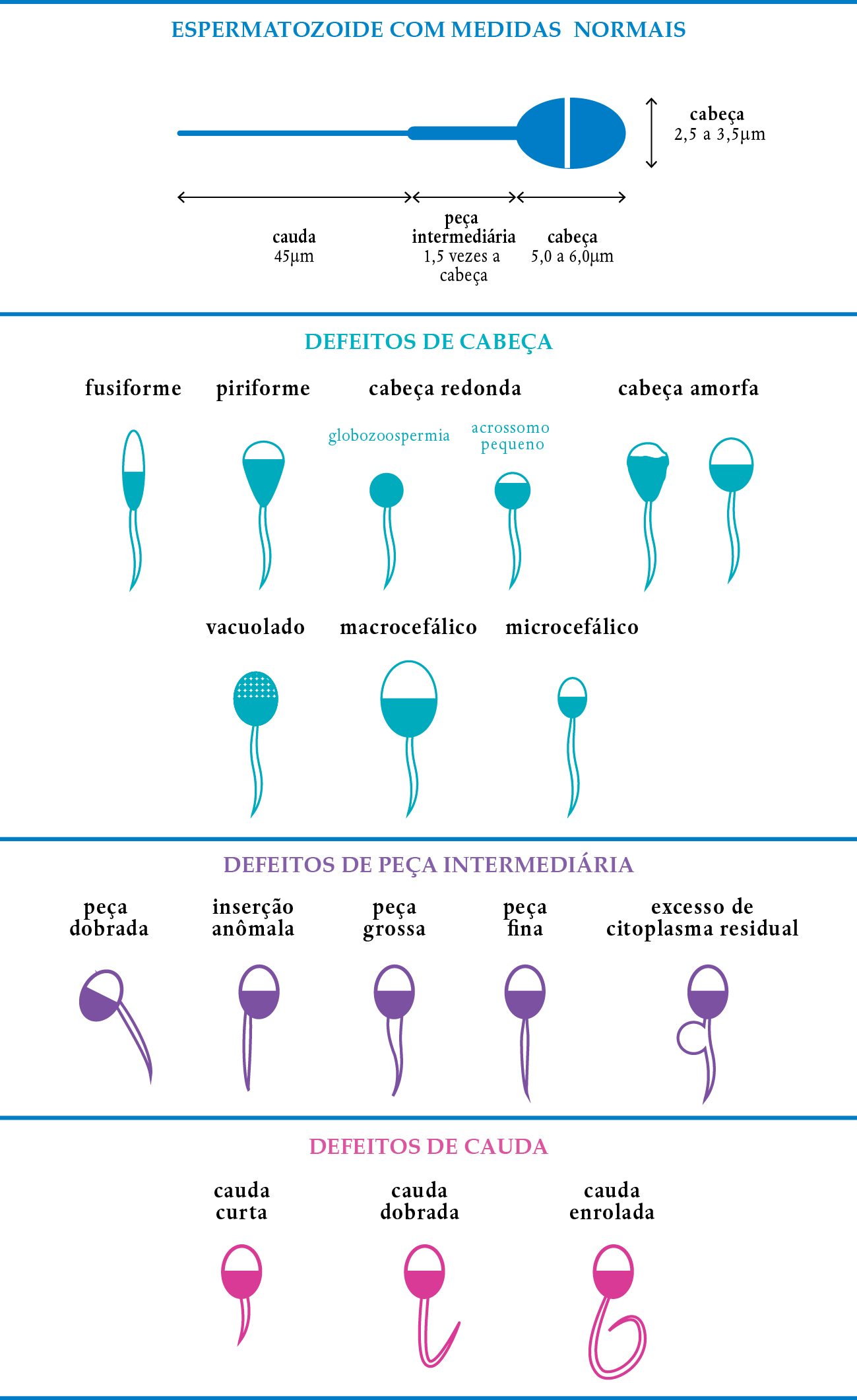
Os espermatozoides com a cabeça com formato oval e com a parte intermediária e cauda perfeitas, são os que têm maior chance de fertilização. Pelo critério da OMS, este índice deve ser igual ou maior 30% e, pelo critério de Kruger, igual ou maior que 4%.
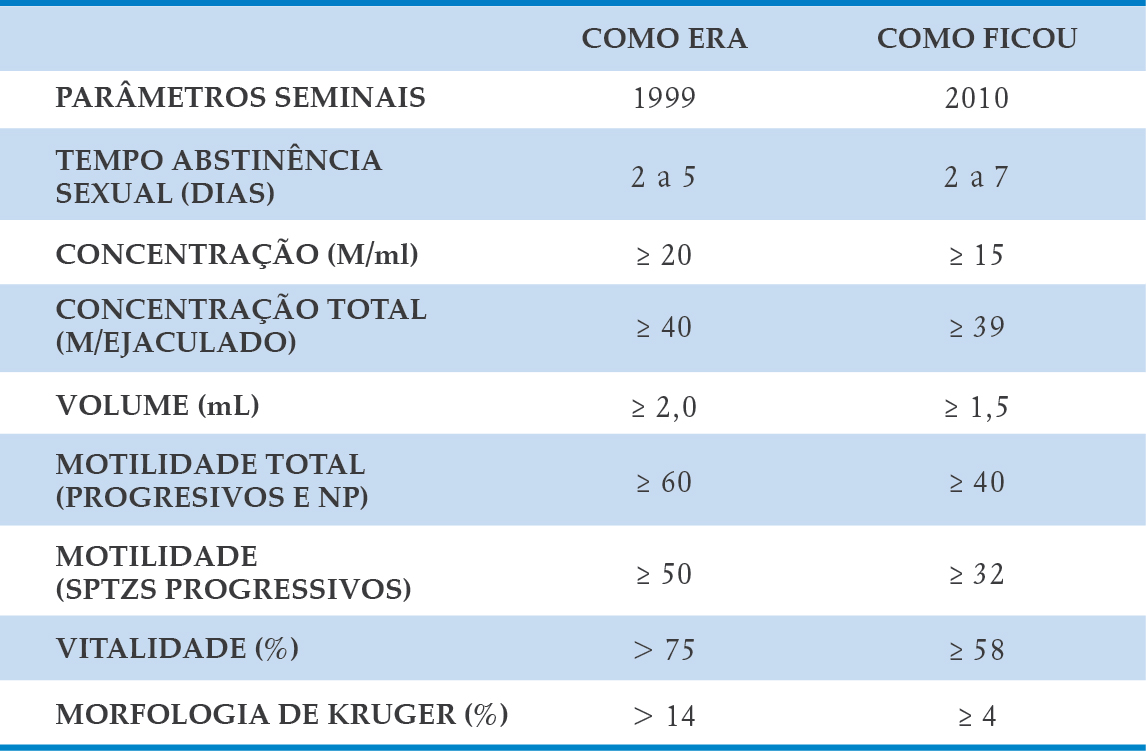
Em 2010 houve mudança nos critérios de normalidade do espermograma, conforme demonstra o Quadro 3-1.
QUADRO 3-1. VALORES DE NORMALIDADE DO ESPERMOGRAMA (ORGANIZAÇÃO MUNDIAL DE SAÚDE – OMS)
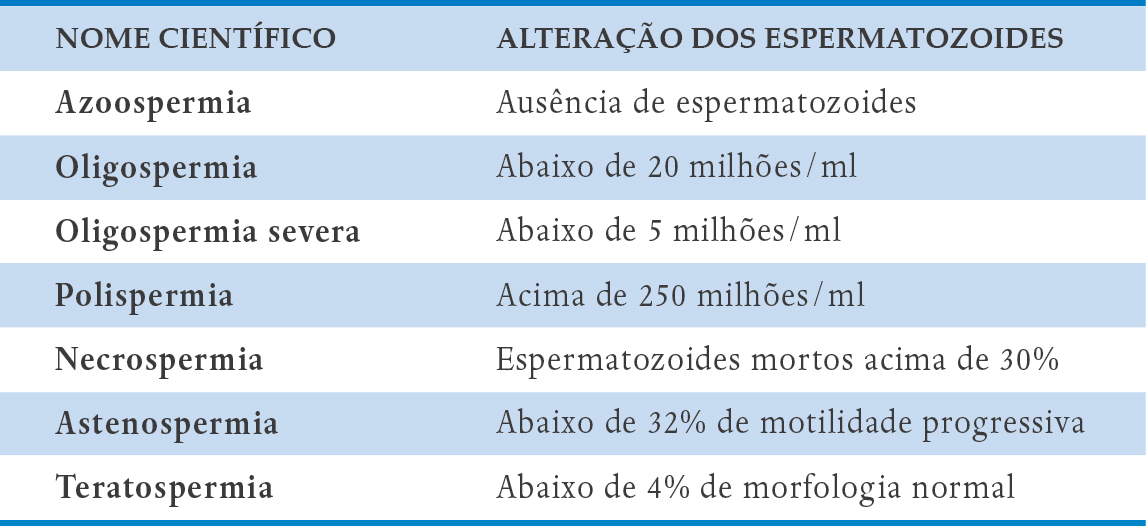
O espermograma alterado é classificado de acordo com o tipo de alteração:
Azoospermia
: é a ausência completa de espermatozoides na ejaculação, após a centrifugação. Na maioria das vezes, este problema pode ser resolvido pelas técnicas de reprodução assistida. Pode ser em decorrência de insuficiência testicular, chamada azoospermia não obstrutiva (os espermatozoides não são produzeidos) ou por obstrução, chamada azoospermia obstrutiva (os espermatozoides são produzidos, mas existe uma obstrução que impede a saída do material ejaculado).
As causas da NÃO obstrutiva são os processos infecciosos, DSTs, caxumba, irradiação, drogas, problemas hormonais, alterações anatômicas e doenças congênitas, como a microdeleção do cromossomo Y e a Síndrome de Klinefelter.
As causas das obstrutivas mais comuns são a ausência do ducto deferente (fibrose cística), a vasectomia, as infecções e os traumatismos. Todos podem obstruir o trajeto.
Oligospermia
:corresponde à diminuição do número de espermatozoides. Pode ser discreta, moderada ou severa, dependendo da proporção dessa redução. As causas podem ser hormonais, efeitos colaterais de medicamentos, fatores ambientais, infecções (DSTs), hábitos inadequados, varicocele e outros.
Astenospermia
:é quando a motilidade dos espermatozoides está diminuída e, segundo alguns autores, é a alteração mais frequente no espermograma. As causas mais comuns são as infecções imunológicas, varicocele, tabagismo, alcoolismo, medicamentos, problemas psíquicos e endócrinos, estresse e doenças profissionais.
Necrospermia
:refere-se à diminuição do número de espermatozoides vivos.
Teratospermia
:são alterações do formato do espermatozoide. Os principais responsáveis por essas alterações são: as inflamações, algumas drogas, origem congênita e varicocele. Os espermatozoides capazes de fertilização devem ter formato perfeito.
QUADRO 3-2. ALTERAÇÕES DO ESPERMOGRAMA
Infecções:
no espermograma, é avaliada a presença de leucócitos no sêmen (leucospermia), que pode ser sinal de infecção. Complementa-se a investigação com espermocultura. A infecção genital pode ser um fator importante de infertilidade masculina. As bactérias mais frequentes, que comprometem a fertilidade do homem, são: Escherichia coli, Neisseria gonorrhoea, Chlamydia trachomatis, Micoplasma hominis e Ureaplasma urealyticum. O diagnóstico pode ser complementado com outros exames laboratoriais. Em alguns casos, a ultrassonografia da próstata, transretal ou pélvica, pode auxiliar no diagnóstico de infecção crônica da próstata e vesículas seminais.
LEMBRETE: relembramos aqui que, normalmente, para a conclusão do diagnóstico por meio do espermograma, é necessário que este exame seja repetido por três vezes com intervalo de 15 dias entre elas. O homem deve ser tratado sempre que for possível.
Processamento seminal / capacitação espermática:
é uma complementação do espermograma, feita quando o resultado do exame for discretamente abaixo do normal. Esse processo separa os espermatozoides de melhor motilidade. Ao final dele, dependendo da concentração final dos espermatozoides recuperados, poderá ser definida a melhor opção de tratamento para o casal: inseminação artificial intrauterina ou fertilização in vitro (FIV). Quando após a capacitação se recuperam menos que cinco milhões de espermatozoides móveis/ml, normalmente indicamos partir direto para a FIV.
Coleta em casa:
alguns laboratórios aceitam que a amostra seja colhida em casa, desde que sejam obedecidas as condições ideais de esterilização e o tempo de chegada ao laboratório não seja superior a 30 minutos.
Sala de Coleta:


As informações contidas neste site têm caráter informativo e educacional e, de nenhuma forma devem ser utilizadas para auto-diagnóstico, auto-tratamento e auto-medicação. Quando houver dúvidas, um médico deverá ser consultado. Somente ele está habilitado para praticar o ato médico, conforme recomendação do CONSELHO FEDERAL DE MEDICINA.

